目 次
1. 医師の給料は、下がっているのか?
医療費削減の影響で医師の年収が下がっているといわれていますが、実際はどうでしょうか。
医師の年収については、いくつかの調査資料がありますが、ここでは中央社会保険医療協議会の医療経済実態調査をもとに、過去10年(2009~2018年)の国公立を含む一般病院と診療所勤務医の平均年収の推移をまとめました。
2018年の一般病院勤務医の給与と賞与を合わせた平均年収は2009年と比べてほとんど変わらず、約104%の微増です。
一方、診療所勤務医の平均年収は2009年比で約80%まで減少しています。2009年時点では、病院勤務医と診療所勤務医の平均年収は、ほぼ賞与額の差で120万円ほど病院勤務医のほうが多い程度でした。それが、2018年では病院勤務医の平均年収は診療所勤務医よりも約430万円多く、1.4倍の差が開いています。
グラフのように統計上は診療所勤務医の平均年収が下がっていますが、実際には時間外労働の減少や新規雇用の勤務医の年収が下がっていると考えられます。
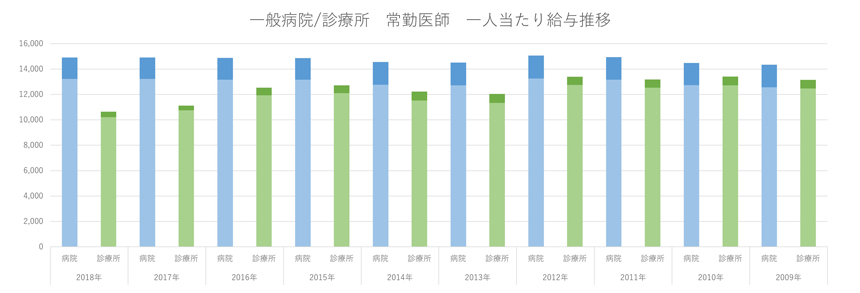
厚生労働省「中央社会保険医療協議会 第18回~第22回 医療経済実態調査」より筆者作成
出典:「中央社会保険医療協議会 (中央社会保険医療協議会調査実施小委員会)」(厚生労働省)
(https://www.mhlw.go.jp/stf/shingi/shingi-chuo_128162old.html)
2. 今後、医師の年収が下がるといわれている3つの理由
医師の年収について、診療所勤務医の年収が下がっていることがわかりましたが、そもそもなぜ今後、医師の年収が下がるといわれているのでしょうか。考えられる原因3点について解説します。
①医療費の削減
一番の原因と考えられるのが、日本全体の医療費削減政策です。少子高齢化の影響で、労働人口に対して高齢者人口の割合が増え、日本全体の医療費が増加しています。
2021年の国家予算106.6兆円のうち、国民医療費の割合は46.6兆円と半分近くまで達しています。国民医療費は、介護保険制度を導入した2000年の30.1兆円に比べて、この20年で約1.5倍に増え、その約6割が前期高齢者と後期高齢者の医療費となっています。団塊の世代が後期高齢者になる2025年に向けて、今後も医療費の増加は避けられません。
少しでも医療費を圧縮するため、医療費適正化の取り組みとして診療報酬の改定が行われています。診療報酬が下がると医療機関の収益に影響が出るので経費削減を図ります。医療機関の経費の約半分は人件費のため、診療報酬が下がると医師の給与も下がることになります。
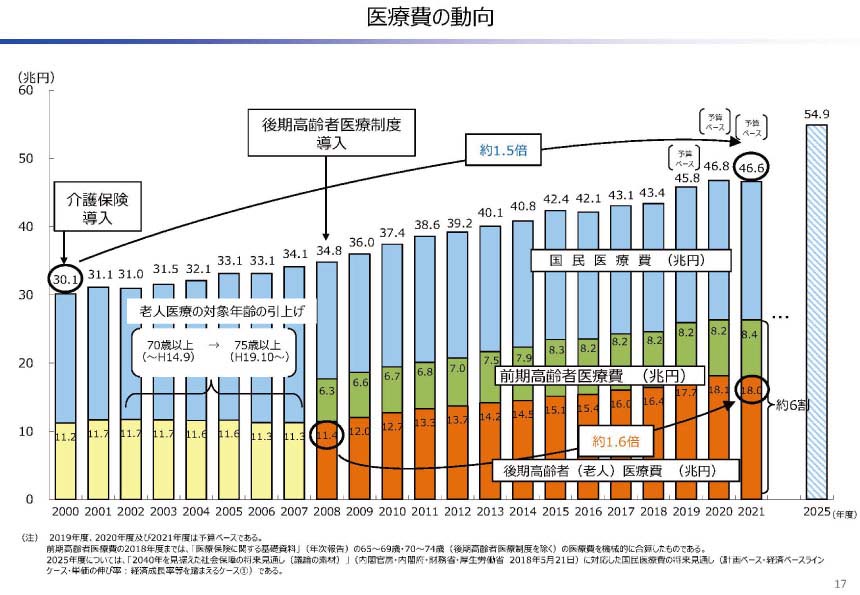
出典:「社会保障費(参考資料) 2021年4月15日」(財務省)
(https://www.mof.go.jp/about_mof/councils/fiscal_system_council/sub-of_fiscal_system/proceedings/material/zaiseia20210415/02.pdf)
②人口減少と医師の偏在の影響
厚生労働省発表の人口動態統計によると、2020年の出生数は84万835人と過去最低を記録する一方、死亡数は137万2,755人で差し引き53万人以上の人口減となりました。団塊世代の引退で後期高齢者の人口は急増していますが、高齢者の死亡数より出生数が大幅に下回っているため、今後も若年世代人口と労働力が減少し続けます。
高齢者が増えると長期的には医療ニーズが減少します。後期高齢者は医療ニーズよりも介護ニーズが高いためです。
短期的には、地域や診療科による医師の偏在がこれまで以上に顕著になり、医療の需給バランスの問題が大きくなります。厚生労働省が2019年2月に開催した「医療従事者の需給に関する検討会」では、二次医療圏別の医師偏在指数と診療科別の医師不足数が示されました。
次項③のグラフで示すとおり、人口10万人あたりの医師数について、もっとも医師数が多い東京都区中央部と秋田県北秋田では医師の偏在指標で約10倍の差があります。診療科別では、内科、外科、脳神経外科は医師数の増員が必要とされる反面、精神科、皮膚科、耳鼻咽喉科、眼科は過剰とされています。
このように長期的な医療ニーズの減少が避けられないことから、医師不足の地域や診療科を除くと、医師の収入が下がるのはやむを得ないことだといえます。
出典:「令和2年(2020)人口動態統計(確定数)の概況」(厚生労働省)
(https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/kakutei20/index.html)
出典:「医療従事者の需給に関する検討会 医師需給分科会(第28回)参考資料2医師偏在指標」(厚生労働省)
(https://www.mhlw.go.jp/content/10801000/000480270.pdf)
③国公立病院・大学病院と民間病院の格差拡大
さらに医師の年収では、国公立病院や大学病院と市中の民間病院の医師の年収格差が大きいといわれています。診療所に比べて年収が高めの一般病院でも、開設母体により条件は大きく異なります。
2019年に実施された第22回医療経済実態調査によると、2018年度は、国立病院の医師の平均年収約1,432万円に対して、民間の医療法人の医師の平均年収は約1,640万円となっています。さらに、複数の医師の転職サイトの情報によると、国立大学病院の勤務医の平均年収は800万円未満といわれています。
国立大学病院は、研究施設であり医師の育成を目的としていることに加え、国の機関として最新の高度医療の提供が求められ、限られた運営予算の中で人件費が抑えられているという実態があります。年収が低い反面、国家公務員として福利厚生や年金制度が充実し、最新の医療機器が完備した環境で働けるメリットはありますが、年収ではあまり期待できません。
その結果、国公立病院・大学病院の勤務医の年収は下がる傾向にあり、民間病院との格差が大きくなります。
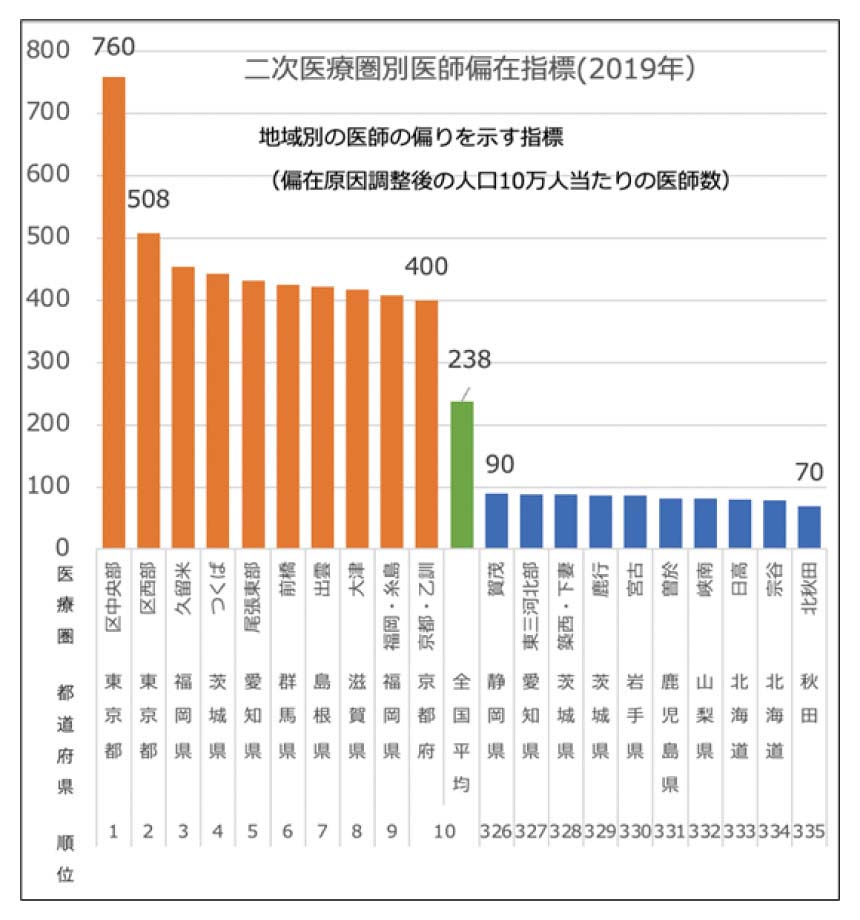
厚生労働省「医療従事者の受給に関する検討会 医師受給分科会(第28回 2019/2/18) 資料2「医師偏在指標」より筆者作成
出典:「第22回医療経済実態調査の報告(令和元年実施)」(厚生労働省)
(https://www.mhlw.go.jp/bunya/iryouhoken/database/zenpan/jittaityousa/22_houkoku.html)
出典:「医療従事者の受給に関する検討会 医師受給分科会(第28回 2019/2/18) 資料2「医師偏在指標」」(厚生労働省)
(https://www.mhlw.go.jp/content/10801000/000480270.pdf)
3. 給与下落に備え、医師がやっておくべきこと
このように、給与の下落は避けられません。医療ニーズが減少するということは、医師としての仕事が少なくなる、地域や診療科によっては医師が過剰になるということです。そのため、同じ医師でもより高い医療需要に応える医師が求められます。医師としてどのような対策が可能でしょうか。
①専門分野を身につける
まず考えられるのは、地域や診療科で求められる専門分野を身につけることです。2018年度より新専門医制度が始まり、専門医の研修制度が統一化されて標準化されました。キャリアを考え、研修中から専門医を目指す若手医師が増えています。一方で細分化された専門性を高めるだけでは限界があるという現場の声もあります。
高齢者が増え、生活習慣病など複数の慢性疾患を併せ持っていたり、認知症や心疾患を持ちながらがん治療が必要だったりと、専門医の資格だけでは解決できない患者も増えています。
地域や診療科に求められる医療技術や患者とのコミュニケーション能力を身につけ、専門性を高めることが必要です。
今後、需要が高まるといわれているのは、(1)複数の慢性疾患を併せ持つ高齢患者を診ることのできる総合診療医、(2)がん患者の増加に対して認定医師の少ないがん療法専門医、(3)末期がん患者や痛みを和らげる緩和ケア、などです。
②医師不足の地方で開業する
次に考えられるのが、医師不足の地域で開業することです。ただし、いくら医療ニーズが高いといっても、いきなり出身地でもない地方で開業するのはリスクが高いので、まずは地域を絞って、勤務医として働くことをおすすめします。
医師の少ない秋田県、岩手県、北海道の医療圏では、都内など医師の多い地域に比べて、数百万円から1,000万円も高い報酬条件で医師を募集しています。高い年収を得ることで開業資金を準備することもできます。
また、高齢化の進んだ地方都市の基幹病院で勤務することにより、より多い症例に接して総合診療医や在宅医療などの経験を積み、医師としての専門性を高めることもできます。
開業資金を貯めながら、地域の医療提供体制をよく理解した上で、地域で求められる診療科を中心として開業することがおすすめです。勤務医として地域の行政や患者・医療・介護施設との人脈も作ることができるので、勤務先の病院からの紹介や地域連携もでき、集患や採用に困ることはほとんどないでしょう。
③副業を検討する
3つ目は、勤務医として働きながら、医師の専門性を生かした副業で収入を補う方法です。勤務医としての仕事に支障がないように、副業を行う時間や仕事内容を選びましょう。
健康診断や予防接種など季節の需要の高いスポット勤務や週1回の定期的な非常勤は、本業への影響も少なく、副業としてもおすすめです。また、企業の産業医や医療関連のITやサービス提供会社に対する医療監修、医療専門誌・Web媒体での執筆、講演活動は単価も高く専門性を生かせる副業です。
副業を行う上でも、①で前述した専門分野は重要です。さらに医療の専門分野に加えて、医療政策上、重視されている高齢者や予防医療などの分野での専門性を高めることも検討するとよいでしょう。
4. まとめ
この記事では「医師の給料が下がるのか?」というテーマで、医師を取り巻く今後の環境変化とその対応について解説しました。医師不足の時代が長く続きましたが、1982年に約16万人だった医師数が2018年には約32万人と倍増しています。今後、日本の総人口が減り医師が増え続けると、地域や診療科によっては医師過剰となるのは避けられません。
医師としてのキャリアと人生を考える上で、医師過剰の時代にも必要とされる医師であり続けるにはどうしたらいいのか、考えるきっかけとしていただければ幸いです。
出典:「平成30(2018)年医師・歯科医師・薬剤師統計の概況 P3」(厚生労働省)
(https://www.mhlw.go.jp/toukei/saikin/hw/ishi/18/dl/gaikyo.pdf)
筆者プロフィール
メディコム 人気の記事
イベント・セミナーEVENT&SEMINAR
お役立ち資料ダウンロード
-

クリニック開業 医師 事務長
クリニック開業費用はいくらかかる?資金計画から見る、用意するべき資金と後悔しないポイント
-

クリニック開業 医師 事務長
「開業するなら都市」に終焉?医師の偏在対策、今後の診療報酬への影響は…
-

クリニック開業 医師 事務長
【買手向け】まずは基本の4つ!承継開業時に見逃してはいけない法的ポイント
-

クリニック開業 医師 事務長
ヒト・モノ・カネで成功に導く【開業医向け】在宅診療の開業マニュアル
-

クリニック開業 医師 事務長
押さえておきたい! クリニックの開業・運営に関わる5つの法律
-

電子カルテ 医師 事務長
開業医が「ラク」になる、電子カルテ選定5つのポイント
-

クリニック開業 医師
クリニック承継マニュアル
-

電子カルテ 医師 事務長
クリニックのレセプト攻略法






